En junio pasado asistimos a uno de las grandes citas en reumatología a nivel mundial: el congreso de EULAR. Ya os hemos resumido algunas sesiones interesantes como la de la fatiga en las enfermedades autoinmunes o las comorbilidades del lupus. Ahora, tras todo este tiempo sin hablar de EULAR, os traemos el resumen de otra de las sesiones a las que asistimos sobre el abordaje integral del dolor, a cargo de la enfermera Pernille Friis Rønne.
Las consecuencias del dolor crónico
El dolor crónico es la principal causa de discapacidad y supone una gran carga para el paciente. Los pacientes con dolor crónico tienen recursos limitados debido a las consecuencias económicas, psicológicas y biológicas del dolor. Además, estos pacientes sufren estigma y falta de comprensión por parte de su entorno.

¿Qué debe saber un profesional sanitario sobre analgésicos para poder formar al paciente?
De toda la sesión, la Dra. Pernille Friis Rønne quiso recalcar la importancia de abordar el dolor desde un punto de vista biopsicosocial, lo que conlleva que los analgésicos no tienen por qué ser necesariamente la respuesta, según palabras de Pernille.
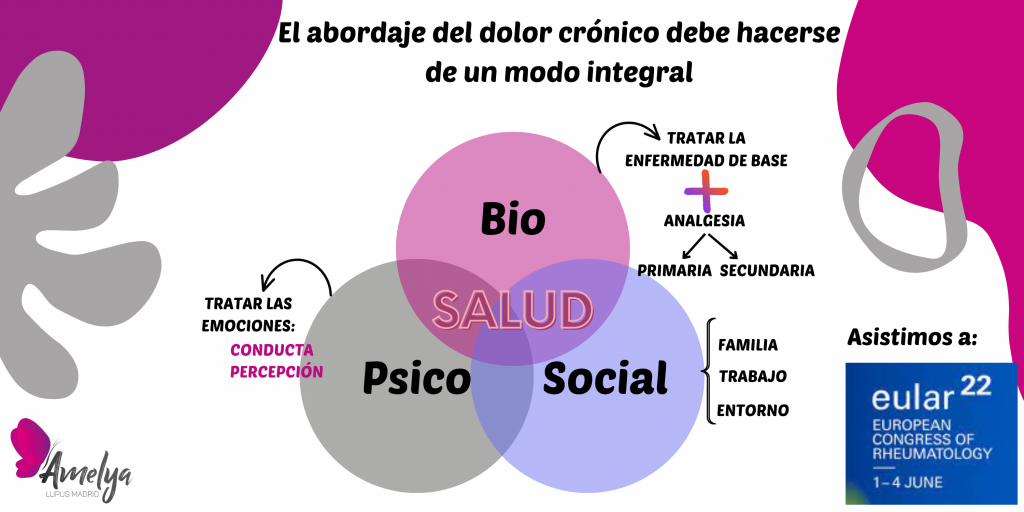
Como acabamos de decir, el dolor crónico afecta al paciente en la esfera biológica, económica y psicológica. Por tanto, es de esperar que tuviera que ser tratado en todos esos aspectos.
En la esfera biológica, se debería tratar el dolor, la enfermedad subyacente (si la hay) y la funcionalidad; desde el punto de vista psicológico, habría que tratar las emociones, la conducta y la percepción. Por último, desde el punto de vista social, habría que prestar atención a la familia, el trabajo y otros determinantes del entorno.
El dolor debe ser abordado desde un enfoque biopsicosocial. #EULAR2022 pic.twitter.com/U4Lq4wkUKG
— Asociación #LupusMadrid (@LupusMadrid) June 1, 2022
Los analgésicos no son, necesariamente, la respuesta al tratamiento del dolor
O, al menos, no debería ser la única respuesta a la hora de tratar el dolor.
A la hora de evaluar el dolor, es necesario realizar lo que se denomina anamnesis: una serie de preguntas que nos hacen nuestros médicos para saber lo que nos pasa y por qué puede pasarnos. Es parte de la exploración clínica de toda consulta.
En esta anamnesis se nos hacen preguntas como:
- ¿Cuándo comenzó el dolor?
- ¿Dónde duele?
- ¿Cuánto duele?
- ¿Qué tipo de dolor es?
- ¿Qué patrón sigue el dolor? Continuo, intermitente, varía con el día…
- ¿Qué lo ha provocado y en qué situaciones mejora, si es que mejora?
- ¿Se puede deber el dolor a la enfermedad ya diagnosticada?
- ¿Podría ser consecuencia del tratamiento actual?
Además, de todas esas preguntas, tu médico también debería evaluar tu situación psicosocial como posible causa o condicionante de ese dolor.
De todas esas preguntas, según Pernille, la que debería servir para escoger el tipo de analgésico es «¿Cómo es el dolor?». Si se trata de un dolor nociceptivo, habría que pautar analgésicos primarios (paracetamol, AINEs, o quizá opioides- aunque Pernille nos advierte del elevado riesgo de adicción). Si, por el contrario, el dolor es neuropático, se debería emplear analgesia secundaria (antidepresivos y anticonvulsivos).
El dolor nociceptivo es el causado por la activación de los receptores del dolor (nociceptores) en respuesta a un estímulo (lesión, inflamación, infección, enfermedad).

No obstante, los analgésicos no son el atajo para resolver el problema del dolor crónico porque no acaban con el dolor, sino que, en todo caso, lo modulan.
Habilidades para afrontar el dolor
Aunque supone un jarro de agua fría, la realidad, en palabras de Pernille, es que los tratamientos actuales rara vez acaban con el dolor y los pacientes tendrán que convivir con cierto nivel de dolor. Por tanto, establecer una estrategia para ayudar a los pacientes a aceptar y afrontar el dolor son necesarias.
Dicha estrategia debe estar basada en la autogestión del dolor, ya que los pacientes con dolor crónico suelen estar la mayor parte del tiempo lejos de su equipo médico.
Así pues, los pacientes con dolor crónico deberían tener el apoyo suficiente para poder llevar a cabo esta autogestión del dolor: formación en relación con su enfermedad y tratamiento, apoyo psicológico y apoyo por parte de su entorno.
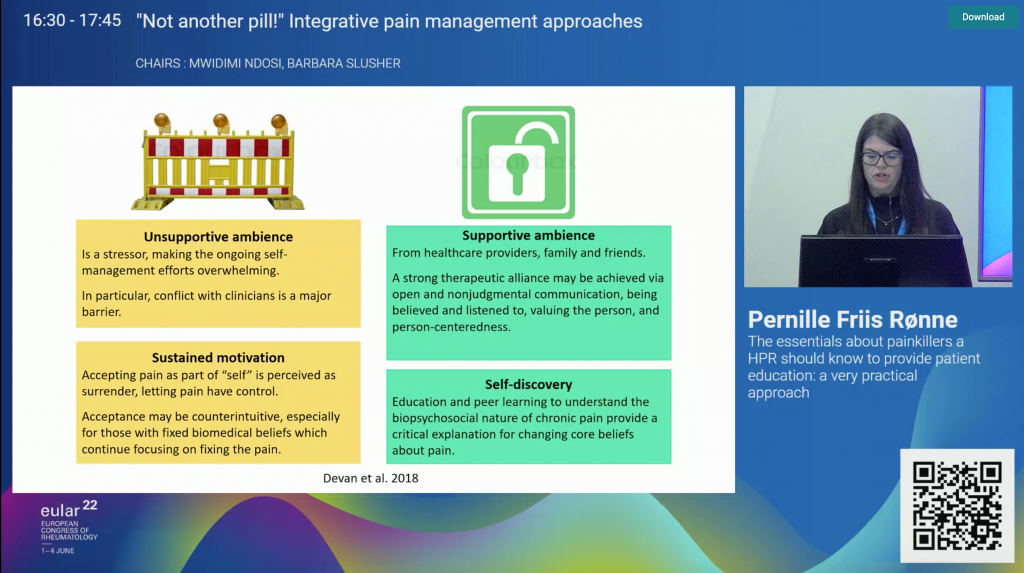
Las posibles barreras a esta autogestión del dolor tan necesaria son la falta de apoyo por parte de familia, entorno social y profesionales sanitarios.
¿Qué es lo que ayuda a los pacientes con dolor crónico? El apoyo, la comunicación sin juicios, la escucha activa y el sentimiento de que nos creen cuando decimos «nos duele». Además, destaca el apoyo por parte de las asociaciones, en las que se encuentran personas que sienten lo mismo que nosotros.
El dolor y el sentimiento de pérdida
Los pacientes con dolor crónico sienten una pérdida que no siempre es percibida por las personas que les rodean. Dicho sentimiento de pérdida lleva asociado un pesar que debe ser tenido en cuenta a la hora de abordar el dolor.
Establecer una buena relación entre los profesionales sanitarios y el paciente, así como el apoyo social, son las herramientas más importantes a la hora de intervenir el sentimiento de pérdida que trae consigo el dolor.

Intervención en el entorno familiar
El abordaje del dolor incluye también a la familia, ya que, como hemos dicho anteriormente, su apoyo es importante para que el paciente pueda llevar a cabo las estrategias de auto gestión del dolor.
La intervención de enfermería en el ámbito familiar comprendería:
- Intervención cognitiva.
- Intervención afectiva.
- Intervención conductual.

La intervención cognitiva se lleva a cabo:
- Elogiando las fortalezas de la familia y del paciente.
- Ofreciendo información y opinión.
La intervención afectiva se realiza:
- Validando, reconociendo y normalizando las respuesta emocionales.
- Animando a la realización de narrativas en las que se cuente la enfermedad y los sentimientos (escritura curativa).
- Resaltando el apoyo familiar.
La intervención conductual incluye:
- Animando a los miembros de la familia a ser cuidadores, ofreciéndoles apoyo.
- Ofreciendo alivio.
- Diseñando rutinas.
Por tanto…
¿Qué debería saber el profesional sanitario sobre analgésicos para formar al paciente?

- La formación en analgesia no se puede estandarizar en una fórmula.
- El tipo de analgesia a usar depende del tipo de dolor, pero no debe quedarse ahí.
- Estar libre de dolor es una utopía.
- El dolor crónico necesita de manejo y automanejo.
- Se deben abarcar los problemas psicológicos. De lo contrario, se falla al paciente.
- El apoyo por parte de los profesionales sanitarios y la familia es de crucial importancia.
- Los profesionales sanitarios deberían apoyar la implicación de la familia haciéndolos partícipes de la información.
Conclusiones:

- El dolor crónico no relacionado con el cáncer es una enfermedad por sí mismo.
- Se debe adoptar un enfoque biopsicosocial con la finalidad de comprender y poder ayudar al paciente con dolor crónico.
- Los problemas psicológicos deberían abordarse de igual modo que los problemas físicos y biológicos.
Artículos relacionados:
- Consulta todos los eventos a los que asistimos en la sección «Asistencia a eventos«.
- Todas las sesiones de EULAR 2022, pinchando aquí.
- Otras sesiones de EULAR:
Quizá te pueda interesar…
- IASP:
- Clasificación del dolor crónico (inglés).
- Definición de dolor (inglés).
Licenciada en Economía y autora del blog Tu Lupus Es Mi Lupus.
EUPATI fellow.
Community manager en Lupus Europe, AMELyA Lupus Madrid, ACOLU Lupus Córdoba y SAF España.
Redactora web en AMELyA Lupus Madrid y en SAF España.
-
Escrito por Nuria Zúñiga Serranohttps://lupusmadrid.org/author/nuria-zuniga/
-
Escrito por Nuria Zúñiga Serranohttps://lupusmadrid.org/author/nuria-zuniga/
-
Escrito por Nuria Zúñiga Serranohttps://lupusmadrid.org/author/nuria-zuniga/
-
Escrito por Nuria Zúñiga Serranohttps://lupusmadrid.org/author/nuria-zuniga/